Accueil » Pathologies » La Chirurgie du Genou » Prothèse Totale du Genou
Prothèse Totale du Genou
La Gonarthrose (arthrose du genou) est une pathologie dégénérative de l’articulation du genou. Elle est caractérisée par des douleurs du genou de plus en plus importantes qui diminuent au fur et à mesure le périmètre de marche. La flexion du genou diminue et l’autonomie aussi.
Il y a beaucoup de traitements pour ralentir l’évolution (infiltrations, visco-supplémentation…). La prothèse du genou est le traitement ultime, qui a pour but de remplacer l’articulation du genou par une prothèse.
Informations sur la page
ARTICLE EN COURS DE REDACTION. LES INFORMATIONS NE SONT PAS COMPLETES.
Description & évolution
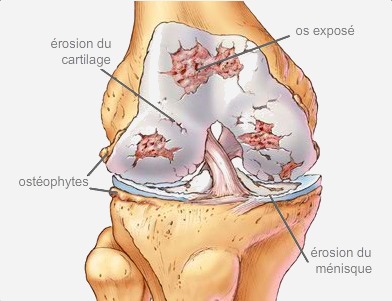
L’arthrose du genou (gonarthrose) correspond à une usure des surfaces articulaires de l’articulation du genou, avec une disparition progressive du cartilage. Cette usure s’aggrave au fil du temps et, entraîne du fait de frottements anormaux, des douleurs, des gonflements (épanchement de synovie), et une raideur articulaire (limitation de la flexion et de l’extension). L’usure du cartilage est irréversersible et l’arthrose ne peut être guérie. On en peut qu’en ralentir l’évolution.
Ces signes cliniques entraînent une gène importante dans la vie quotidienne:
- Limitation du périmètre de marche
- Difficultés dans les escaliers, et notamment à la descente
- Difficulté à se lever d’un fauteuil ou d’une chaise basse
- Douleurs nocturnes
- Episodes de blocages
L’arthrose est une pathologie dégénérative, c’est à dire liée à l’usure, mais il existe des causes extrinsèques qui peuvent accélérer l’évolution de cette maladie. Les causes principales sont:
- Une rupture du ligament croisé antérieur (responsable de lésions méniscales et cartilagineuses)
- Une intervention chirurgicale au niveau de l’articulation du genou (méniscectomie le plus souvent)
- Une fracture articulaire (du tibia, du fémur ou de la rotule) ou des épisodes de luxations de la rotule
- Une maladie rhumatismale (chondrocalcinose, polyarthrite rhumatoïde…)
- Un défaut d’axe (Génu Varum ou Génu Valgum)
Le traitement est d’abord médical, à base d’antalgiques. Il faut souvent y associer des mesures hygiéno-diététiques pour limiter les douleurs. Il est souvent recommandé de perdre du poids et de pratiquer une activité sportive régulière (natation – vélo – rééducation pour entretien musculaire…). On peut aussi faire réaliser des semelles orthopédiques pour réaxer le genou. Enfin, il faut réaliser des infiltrations d’acide hyaluronique, qui auront pour but de fluidifier l’articulation et de combler les lésions cartilagineuses.
Puis, lorsque le traitement médical ne fait plus d’effet, seul un traitement chirurgical peut soulager les douleurs. Il en existe plusieurs:
- L’ostéotomie de réaxation (le plus souvent de valgisation)
- La Prothèse Uni-Compartimentaire (PUC)
- La Prothèse Totale du Genou (PTG)
Diagnostic & Indication chirurgicale
Le diagnostic est basé sur l’histoire clinique souvent bien racontée par le patient avec des douleurs évoluant depuis de nombreuses années, des gonflements, une diminution progressive de la capacité à marcher, d’abord à la montée et la descente des escaliers et sur terrain irrégulier puis sur terrain plat.
L’examen complémentaire primordial pour faire le diagnostic est la radiographie. Celle-ci se fait debout, en appui, ce qui nous donne une bonne indication de ce qui se passe à la marche. Elle révèle un pincement articulaire, une diminution de la distance entre les surfaces articulaires, témoignage de la disparition du cartilage. On demandera également une radiographie des axes de jambes (pangonogramme) et des radiographies en position de Schuss pour bien mesurer usure du cartilage.
Les autres examens : IRM, Arthro-scanner sont indiqués dans des cas particuliers mais ne remplacent pas la radio.
L’arthrose peut toucher un des 3 espaces articulaires du genou : le compartiment interne ou externe qui se situe entre le fémur et le tibia, le compartiment fémoro-patellaire qui se situe entre le fémur et la rotule. Elle peut être plus évoluée touchant deux voir trois espaces.
La Prothèse Totale du Genou est indiquée lorsque 2 ou 3 compartiments sont touchés, et lorsque les effets du traitement médical sont épuisés. Cette intervention est un traitement fonctionnel, et son seul but est d’améliorer la qualité de vie du patient. C’est donc au patient de décider à la fin si il doit ou non se faire opérer. Le chirurgien aura pour but de lui expliquer quelle serait l’évolution en cas d’abstention thérapeutique ou en cas d’opération. L’intervention doit être conseillée aux patients étant handicapés au quotidien par les douleurs du genou. Ce handicap doit être important et non ponctuel. Il n’y pas de règle car chaque patient est différent. Il n’y a pas d’âge limite pour poser une prothèse totale du genou, mais il faut éviter de la poser aux patients trop jeunes, car la seule limite de cette intervention est la durée de vie des implants qu’il faudra changer si le patient est trop jeune, même si de temps en temps, il n’y a pas d’autre choix. Heureusement, la qualité des prothèses implantées s’améliore au fil des années, augmentant ainsi la durée de vie des implants.
Au final, l’indication chirurgicale doit être posée après un long entretien entre le patient et son chirurgien.
Préparation à l'intervention
LA CONSULTATION CHIRURGICALE :
La consultation pré opératoire avec le chirurgien aura pour but de faire le diagnostic. Le chirurgien examinera le genou pour préciser l’atteinte des différents compartiments du genou. Il analysera la démarche (recherche de boiterie), la flexion du genou et l’absence d’extension complète (flessum), et il recherchera des laités ligamentaires. Il recherchera une anomalie de la vascularisation des membres inférieurs en palpant les pouls.
Les radiographies et les autres examens seront analysées par le chirurgien afin de planifier le geste chirurgical. En fonction de la lésion et de sa cause, le chirurgien avisera du geste chirurgical à réaliser. Il vous expliquera l’intervention et ses suites ainsi que des informations sur les complications potentielles de la chirurgie. Il vous expliquera la durée de la rémission et la rééducation qu’il faudra réaliser en post opératoire.
Il prendra le temps de vous écouter, et surtout de vous conseiller sur l’intérêt de réaliser cette intervention.
Lorsque la décision sera prise, le Dr LEVY vous donnera des examens de sang et d’urine à réaliser pour éliminer une infection. Il vous prescrira également une radiographie des dents pour éliminer une infection dentaire. Vous devrez consulter un cardiologue pour qu’il donne son feu vert à une telle intervention. Enfin, vous devrez voir l’anesthésiste.
LA CONSULTATION D’ANESTHESIE :
Une fois l’indication posée, l’assistante du Dr LEVY vous donnera un rendez vous avec l’anesthésiste qui sera celui qui s’occupera de vous lors de l’intervention. Il prendra le soin de vous examiner et de vous prescrire les examens complémentaires qu’il jugera nécessaires en vue de l’intervention. Il vous expliquera comment se déroule l’anesthésie, et choisira le meilleur mode d’anesthésie. Le plus souvent, l’intervention est réalisée sous anesthésie générale.
ARRET DU TABAC :
Il est indispensable d’arrêter de fumer durant le mois qui précède l’intervention et durant le mois post-opératoire. En effet, l’afflux massif de nicotine, diminue le flux sanguin, et donc ralentit la guérison. Les patchs de nicotine à libération prolongée peuvent être utilisés pour pallier la sensation de manque.
Hospitalisation & Intervention
L’intervention se déroule au cours d’une hospitalisation d’environ une semaine. Cette semaine servira à traiter les premières douleurs, à surveiller la cicatrice les premiers jours, et à débuter la rééducation.
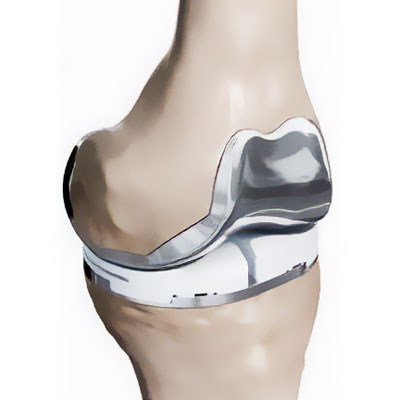
L’intervention se déroule le plus souvent sous anesthésie générale. Elle dure environ 90 minutes. Le chirurgien incise le genou par une voie d’abord située en avant de l’articulation débutant sur le bas de la cuisse et se terminant sur le haut de la jambe en passant en avant de la rotule. Puis il retirera la fine épaisseur restante de cartilage pour y implanter la prothèse. Cette implantation se fait avec précision en mesurant la hauteur de cartilage retirée. Le chirurgien pourra alors poser la prothèse correspondant à la taille idéale pour chaque patient. Le chirurgien utilise des guides de coupe et des instruments extrêmement précis afin de poser la prothèse au degré près, selon la planification qu’il aura réalisée en pré-opératoire.
La prothèse comporte 4 composants :
- Un composant fémoral, en chrome/cobalt, ancré dans le fémur
- Un composant tibial , en chrome/cobalt, ancré dans le tibia
- Un composant rotulien, en polyéthylène, ancré dans la rotule, qui glisse en face du composant fémoral
- Un insert en polyéthylène, inséré entre le composant fémoral et le composant tibial
Le chirurgien prendra également le soin de remettre le genou dans l’axe si celui-ci était désaxé en pré-opératoire. Il réalisera une hémostase soigneuse (cautérisation des vaisseaux sanguins) afin de faire perdre le moins de sang possible. Souvent, il utilise une aspiration particulière : le sang aspiré durant l’intervention est centrifugé, concentré, et retransfusé en post opératoire pour éviter toute transfusion ultérieure. Ce système d’auto transfusion est sans danger puisqu’il s’agit du sang du patient. Il n’y a donc aucun risque de contamination extérieure ou de rejet.
En fin d’intervention, vous passerez par la salle de réveil pour surveiller la douleur, et vos constantes. L’autotransfusion, si elle a lieu, se fera en salle de réveil. Le temps de passage dure environ 2 heures.
Puis, vous remonterez dans votre chambre pour vous reposer. Dès le lendemain, les infirmières s’occuperont de vous donner les antalgiques prescrits par l’anesthésiste, et le kinésithérapeute viendra vous faire débuter la rééducation. Il se concentrera au début sur la contraction du quadriceps. Puis il débutera les mouvements de Flexion. Vous aurez le droit à votre séance particulière de rééducation tous les jours. Vous serez capable d’aller une partie de la première journée au fauteuil.
Le premier lever à lieu en général le 2è jour, et on débutera le réapprentissage de la marche avec un déambulateur puis entre 2 cannes béquilles.
Puis, au fur et à mesure des progrès réalisés, on entamera la montée et la descente des escaliers.
La sortie se fait le plus souvent dans un centre de rééducation pour quelques semaines, mais elle peut aussi avoir lieu au domicile avec la venue quotidienne des infirmières, des aides, et des kinésithérapeutes grâce au protocole PRADO mis en place par la sécurité sociale pour aider les patients à regagner le domicile en post opératoire.
Suivi post opératoire & résultats
Pendant le premier mois, vous serez autorisé à marcher sans limite. La rééducation débute le plus tôt possible et le premier but est de récupérer l’extension complète. La récupération de la flexion est plus progressive. Les soins sont réalisés par une infirmière qui réalisera les injection d’anticoagulants (30 jours) ainsi que la réfection des pansements. La rééducation doit être quotidienne afin de récupérer au mieux la flexion du genou. Les agrafes cutanées seront retirées au 21è jour.
LES CONSULTATIONS POST OPERATOIRE :
PREMIER RDV A J30 :
Pendant cette durée, vous devrez porter un bas de contention (qui est prescrit avant l’intervention) et vous aurez déjà commencé la rééducation pour récupérer les amplitudes articulaires. Le genou va commencer à dégonfler très légèrement et à devenir moins douloureux. Le chirurgien examine la cicatrice, les mobilités, et la présence ou non de douleurs résiduelles. Il regardera vos nouvelles radios et vous modifiera les consignes de rééducation pour les mois à venir. La reprise de la conduite est estimée entre 30 et 45 jours.
DEUXIEME RDV A M4 :
La rééducation doit alors s’attacher à renforcer le quadriceps pour solidifier le genou. Vous devez commencer à vous habituer à votre prothèse sans toutefois l’oublier. Il persiste souvent une petite faiblesse musculaire qui peut être travaillée soit seul, soit en kinésithérapie. Le chirurgien vous donnera les consignes à respecter pour ne pas abimer le genou.
Si votre genou est bien solide et votre quadriceps bien tonique, le Dr LEVY vous autorisera la reprise du vélo et de la natation.
TROISIEME RDV A M12 :
En principe, vous devez à ce stade ne plus avoir de douleur, et être capable de marcher autant que vous le souhaitez. A ce terme, chaque genou est différent et le Dr LEVY vous donnera alors des consignes propres à chacun pour savoir si vous pouvez reprendre votre sport. La reprise du sport est possible avec une prothèse totale du genou (tennis-golf-ski-course…). Les sports violents (football-rugby-judo…) sont à éviter.
RESULTATS :
La chirurgie prothétique articulaire du genou donne d’excellents résultats dans plus de 90% des cas avec aucune douleur ou alors une douleur très modérée. La prothèse totale du genou ne vous rendra pas un genou tout à fait normal, c’est à dire que l’on n’oublie pas que l’on est porteur d’une prothèse. Toutefois, cette sensation ne provoque aucune gène. On sent simplement de temps en temps sa présence.
La survie moyenne d’une prothèse totale du genou est de 15 ans. Après, il faut envisager de la changer. L’intervention est souvent plus compliquée que la première, et les résultats modérément moins bons.
Vous devrez revoir votre chirurgien tous les ans avec une radiographie de contrôle pour vérifier l’absence de complication. Il s’agit d’une visite rapide, ou le chirurgien vérifie la cicatrice, les mobilités, les douleurs et les radiographies.
Il faudra à tout pris éviter, ou au moins traiter le plus rapidement possibles toutes les infections (infections dentaires, sinusiennes, urinaires…), car les bactéries peuvent aller se loger dans la prothèse à tout moment, et entraîner une infection de la prothèse, responsable d’un descellement septique, rendant un changement de prothèse indispensable.
Complications potentielles
En chirurgie, on peut être confronté à tout type de complications. Heureusement, elles sont très rares, et les différentes consultations pré et post opératoires ont pour but de les éviter et de les déceler précocement si elles apparaissent.
En plus des risques communs à toute intervention chirurgicale et des risques liés à l’anesthésie, il existe quelques problèmes spécifiques à cette chirurgie.
Les complications pouvant être rencontrées dans la chirurgie prothétique du genou sont les suivantes:
HEMATOME DU SITE OPERATOIRE :
L’hématome est une complication, rare mais sérieuse. L’hématome est du au saignement d’une petite veine du genou, qui remplit la cavité de sang. Le genou gonfle et devient très douloureux et tendu. Lorsqu’il est trop tendu, le chirurgien peut être amené à réaliser une ponction de la cavité articulaire. En cas de récidive, il peut être amené à réaliser une nouvelle intervention pour retrouver le vaisseau sanguin en cause et pour réaliser la cautérisation de celui ci.
INFECTION DU SITE OPERATOIRE :
Il s’agit d’une infection causée par une bactérie entrée dans la plaie, au moment de l’intervention malgré toutes les précautions prises par l’équipe chirurgicale, ou lors des suites opératoires, tant que la cicatrice est perméable. Elle se présente sous la forme d’une souffrance cicatricielle (cicatrice plus rouge) avec des douleurs très importantes, un écoulement purulent, et l’apparition d’une fièvre persistante.
Il faut absolument prévenir le chirurgien et le consulter en URGENCE pour traiter cette complication.
IL NE FAUT SURTOUT PRENDRE AUCUN ANTIBIOTIQUE AVANT DE VOIR LE CHIRURGIEN.
Le chirurgien prendra alors la décision de laver le genou et de réaliser les prélèvements bactériologiques nécessaires à la mise en place d’une antibiothérapie ciblée, si l’infection est prise à temps. Si ce n’est pas le cas, il faudra envisager un changement de la prothèse. Il s’agit d’une intervention lourde, qui aura pour but de soigner l’infection, mais souvent, on note une diminution des résultats fonctionnels initialement envisagés. Il faudra également prendre des antibiotiques pendant au moins 45 jours avec des contrôles réguliers avec le chirurgien. Il s’agit d’une complication grave.
PHLEBITE / EMBOLIE PULMONAIRE :
Malgré un traitement anticoagulant préventif mis en place pendant la période post opératoire et le port de bas de contention, un caillot peut se former dans les veines du membre inférieur (phlébite) et nécessiter la mise en place d’un traitement anticoagulant à dose curative de façon prolongée.
RAIDEUR ARTICULAIRE :
Elle se développe sur un terrain inflammatoire (algodystrophie) et nécessite en cas de survenue une rééducation adaptée. A partir du 3ème mois post opératoire s’il persiste un déficit dans les amplitudes articulaires, la fibrose qui s’est constituée nécessitera une intervention chirurgicale pour récupérer les amplitudes.
ALGONEURODYSTROPHIE :
C’est un état pathologique caractérisé par un syndrome associant des douleurs et d’autres symptômes désagréables dans les suites de toute chirurgie ou toute fracture touchant une articulation. Ce syndrome pourrait être dû à un trouble neurologique, notamment une dysfonction des fibres de petit calibre des nerfs périphériques – qui protègent des stimulations douloureuses et thermiques et/ou de grand calibre qui détectent les stimulations tactiles. Elle entraîne des douleurs et une raideur importante pouvant durer jusqu’à 18 mois. Dans tous les cas, la récupération est complète. Le chirurgien fera le diagnostic à l’aide d’une scintigraphie et vous accompagnera tout au long de l’évolution de cette maladie, afin de diminuer les symptômes douloureux et désagréables.
DESCELLEMENT DE LA PROTHESE :
Il ne s’agit pas d’une complication, mais de l’évolution naturelle de la prothèse. Après plusieurs années, l’implantation de la prothèse fait défaut, et entraîne des douleurs. Il faut alors changer la prothèse. Ce descellement peut avoir lieu plus tôt que prévu en cas d’infection passée inaperçue. Il s’agit d’un descellement septique. Il faut toujours se poser la question d’une infection devant l’apparition d’un descellement précoce.
Les risques énumérés ne constituent pas une liste exhaustive.
Votre chirurgien donnera toute explication complémentaire et se tiendra à votre disposition pour évoquer avec vous chaque cas particulier avec les avantages, les inconvénients et le rapport bénéfices / risques de chaque intervention.